1.うつ病はこころの風邪か
うつ病はこころの風邪」という言い方がされるようになって、既に10年以上の年月が経つのではないでしょうか?「うつ病はこころの風邪」という言い方には、
①うつ病とは誰もがかかる可能性のある病気である、
②かかったとしても風邪のように服薬で簡単に治る病気である、
③だから、かかったと思ったら早めに病院に行きましょう、
という少なくとも3つのメッセージが含まれています。
確かに「うつ病はこころの風邪」という言い方によって、うつ病という精神疾患に対する偏見を払拭したり、精神科の敷居の高さを緩和する、などの効用が社会にもたらされたことは間違いないでしょう。この点はこの言い方の、功罪のうちの「功」の側面です。
しかし、「うつ病はこころの風邪」という言い方は正しい認識ではありません。うつ病は風邪のように簡単に治る病気ではないのです。順調に治療が進展した場合でも、主だった症状が消失するまでに3ヵ月程度はかかりますし、その後も易疲労性といって疲れやすい傾向がさらに続くため、治療開始後1年で病気になる前の状態にまで回復するならば、非常に幸運な治療展開だったと言える程です。
順調に治療が進展しない場合(後述【うつ病の薬物療法】には、さらに年月がかかるわけです。
さて、以上がうつ病治療の実状ですが、「うつ病はこころの風邪」という認識を抱いている人が、うつ病の治療を受け始めて1、2ヵ月経っても治らない事態に直面した場合、その人はどのようなことを考えるようになる可能性があるのでしょうか?
①普通のうつ病ならとっくに治っているはずなので、自分のうつ病は特殊なタイプであり、いつ治るかわからない不治の病ではないのか?
②うつ病ならとっくに治っているはずなので、自分の場合、うつ病ではなく、他の病気ではないのか? 主治医は誤診しているのではないか?
③主治医は治療的技術が劣っており、そのために治らないのではないか?
などと考えるようになる可能性があります。
①の場合、治療に関して悲観的となったり、病状の好転の遅さに焦りを募らせたりします。
②、③の場合、主治医が正しいうつ病治療を行なっていたとしても、主治医に対して疑心暗鬼となったり、通院を中断したりすることになります。
このように、「うつ病はこころの風邪」という認識を抱いていると、正しい治療にも関わらず、その治療に対する不信、回復が遅いことに対する不安・焦燥感、治療の中断など、甚大な悪影響がもたらされます。この点が、「うつ病はこころの風邪」という言い方の「罪」の側面です。
以上から、「うつ病はこころの風邪」という言い方は功罪の両面があると言えるでしょうが、うつ病に対する正しい疾患認識が欠落している「うつ病はこころの風邪」という甘い言い方は「罪」の方が大きく、このような不正確な認識からはすみやかに脱却するべきでしょう。

2.うつ病の薬物療法
どの病気の治療も特有の難しさがあるもので、うつ病も例外ではありません。うつ病の治療法には精神療法、薬物療法、認知行動療法、磁気パルス療法、脳深部に電極を差し込む治療法などがありますが、ここでは薬物療法を中心にお話しましょう。
うつ病であれば抗うつ薬を使用するとは限りませんが(後述【うつ病薬物療法の新時代】)、多くの場合は抗うつ薬を使用します。抗うつ薬は安定剤などとは異なり即効性がありません。服用し始めて効果が出るまでに1~2週間かかります。その間にも副作用は出る可能性があります。強めの副作用が出た場合、病状の改善がいまだ起こらない時期に副作用の不具合が生じるわけですので、患者の方は薬を飲んでかえって病状が悪化した、と受け止めてしまい、抗うつ薬に対する拒否反応が起きたり、場合によっては通院を中断したりします。したがって、医師は抗うつ薬を処方する際には、事前にこのような抗うつ薬の特徴を十分に説明しておくことが何よりも重要です。
抗うつ薬の効果が出ない時期にも副作用は出る可能性があるため、抗うつ薬の投与は少量から始めます。というのも、なるべく副作用を出したくないからです。投与した抗うつ薬の副作用が軽微で、かつ、効果が多少なりとも確認できたら、薬を増量していきます。増量した効果が判定できるまでに、2週間程度かかります。すなわち、抗うつ薬の投与を開始し始めて、1ヵ月が経過してようやく1回目の増量の効果が判明するわけです。
病状によって異なりますが、1回の増量で治療効果が十分に現れる投与量に達するケースは稀であり、さらに薬を増量しますが、その効果判定にはまた2週間かかります。この段階に至ってようやく有効治療量に達した可能性が出てきますので、この時点で、すなわち治療開始後1ヵ月半が経過した時点から、本格的な薬物療法的改善が期待できるようになります。逆に言えば、はじめの1ヵ月半の期間においては、薬物療法的改善は限定的なのです。
そして、有効治療量に達してもたちどころに症状が消失するわけではなく、症状の消失にはさらに1ヵ月半程度の時間がかかります。これが、前項で「順調に治療が進展した場合でも主だった症状が消失するまでに3ヵ月程度はかかる」と述べた理由です。
「順調に治療が進展した場合」という条件を施したのは、順調に治療が進展しない場合がおうおうにしてあるからです。そのような場合を以下に列挙しましょう。
①強い副作用が出て、他の抗うつ薬に置き換えなければならない場合。
②投与した抗うつ薬の効果が確認できず、他の薬に置き換えなければならない場合。
③増量の効果がある時点からみとめられなくなり、他の薬の導入が必要となった場合。
④改善の途上で、患者さんが自重できずに活動しすぎて病状の悪化が起きる場合。
⑤改善のために必要なリハビリができない場合。
⑥うつ病という診断が適切ではなかった場合。
その他にも様々な場合が考えられますが、以上の場合について説明いたしましょう。
①、②の場合は最初の薬の投与期間が無効になってしまうので、当然、余分に時間がかかります。
③の場合は第2の薬の効果判定の期間が加わりますので、余分に時間がかかります。
④の場合は、病状回復のペース以上に活動をすると、疲労などにより病状の悪化が起こることが少なくないからです。
⑤の場合は、うつ病の改善のためには、薬物療法だけではなく、適切なリハビリ(後述【うつ病のリハビリ】)が必要となるからです。
⑥の場合は、厳密に言えば誤診ということになるのですが、ここにはうつ病診断の難しさが反映しており、これについては別項(【うつ病診断の難しさ】)で述べます。
以上のような理由で主だった症状が消失するのに、3ヵ月以上の期間がかかってしまうことは決して稀ではないのです。
3.うつ病診断の難しさ
うつ病の診断は様々な角度からなされますが、個々の医師の経験に基づいた診断ではなく、一般性・汎用性を持たせた診断基準に依拠するとなると、ICD-10とDSM-Ⅳがあります。この2つは世界中で使用されているものですが、両者とも、いくつかの診断項目を満たしていることをもってして診断確定とする形態となっています。
ここで問題となってくるのがフォールス・ポジティブ(False positive 誤検知)という現象です。これは、たとえばうつ病ではないのにもかかわらずうつ病と診断されてしまう現象ですが、なぜこのような他の疾患までが紛れ込んでしまう方法を採用するのかというと、ある人がうつ病だった場合、診断的に漏れなく掬い上げる、診断的に逃さない、ということを目的としているからです。このように診断の網を広く設定すると、うつ病を逃すことはないかもしれませんが、他の疾患までが網にかかって掬い上げられてしまうことになるわけです。したがって、このような診断基準に頼る限り、うつ病と診断された中に他の疾患が混入し、それがうつ病として治療されてしまうことになります。
このような構造的に起こる誤診を防ぐためには、ICD−10やDSM−Ⅳと併せて、うつ病に特異的な症状(他の疾患にはなく、うつ病のみに認められる症状)を見出していく作業が必要となります(後述【うつ病に特異的な症状】)。
また、類似疾患との鑑別が難しい場合も少なくありません。次の3つの疾患がその典型と思われます。
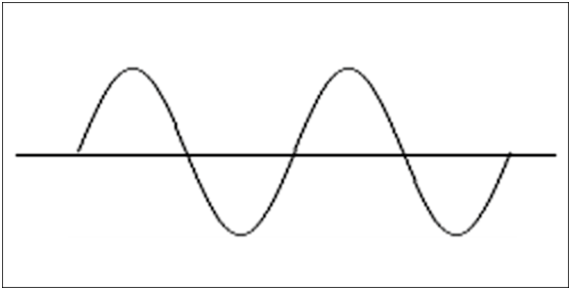
1)気分循環症;これはICD−10の診断名で、DSM−Ⅳにはありません。この疾患は下図のように、気分の比較的明るいハイな状態と気分の暗い落ち込んだ状態とが波のように交代するというもので、この波はその人の持っている体質的リズムのようなもので、交代に際してさしたるきっかけのないことが多いのです。気分の明るいハイな程度がとても強くなるとそれは躁状態とみなされ、その疾患は双極性障害(躁うつ病)ということになりますが、気分循環症は躁状態までは行かず、双極性障害には分類されておりません。
下図の横軸は気分の中間線(気分が高くもなく低くもないニュートラルなレベル)です。基準線が山の最高点と谷の最下点の中間にある時は、山・谷が見分けやすいのですが、たとえば基準線が山の最高点に近い位置にある場合は、山が山として認識しづらく、ほとんど谷ばかりのように認識されてしまいます。つまり気分の明るい時期があったとしてもさほど明るいわけではなく、ほとんどが気分の暗い不活発な時期ばかりになってしまいます。このような場合、ご本人も医師もその疾患はうつ病と考えてしまうでしょう。極端な場合として、基準線が山の最高点に位置している場合、気分の明るい時期は皆無ですから、それを気分循環症と診断することは極めて困難なのです。
2)双極性Ⅱ型障害;これはDSM−Ⅳのみにある診断名で、ICD−10にはありません。この疾患はほとんどの時期はうつ状態を呈するが、ごく短い期間、軽躁状態が出現するというものです。双極性障害に分類されています。
軽躁状態では、気分の明るさ、ハイテンション、多弁などが出現しますが、ご本人にとっては違和感がなく、かえって「本来の調子を取り戻せた時期」と認識されたりします。したがって、診察時にご本人から変調として報告されることはなく、「調子はいいです」くらいの報告で終わってしまい、多くの期間を占めるうつ状態のみが報告の対象となってしまいます。
こうして、医師もご本人も病気はうつ病だ、という認識を持つことになります。
3)神経衰弱;これはICD−10に記載されている疾患で、「神経症性障害、ストレス関連性障害および身体表現性障害」の一型として分類されています。以前は頻繁に用いられていた病名ですが、最近では曖昧な疾患分類ではないか、という批判もあり、使用頻度が少なくなる傾向にありますが、依然として重要な疾患であることに違いはありません。
慢性的な疲労感とともに、頭痛、めまい、筋肉痛、動悸、消化不良などの自律神経症状が出現します。
慢性的な疲労感があるために、活動性の低下を来たし、気分も冴えず、加えて、うつ病でも自律神経症状が出現することが少なくないため、うつ病と診断されがちとなります。
これら3つの疾患はうつ病と似ていてもうつ病ではないのですから、当然、使用する薬も異なって来ます。気分循環症や双極性Ⅱ型障害の場合、主たる薬は気分安定薬であり、これに抗うつ薬を併用したりします。神経衰弱の場合は抗不安薬や抗精神病薬を主に使用します。
4.うつ病に特異的な症状
うつ病を正確に診断するためには、うつ病では出現しないような症状が出ていないかチェックする必要があります。たとえば、気分循環症における気分の自律的な変動や双極性Ⅱ型障害における軽躁状態です。これらの症状を見出すことによってうつ病の可能性が否定されることになります。
それとともに、うつ病でなければ出現しない症状(うつ病に特異的な症状)を見出すことが重要となります。その典型は日内変動です。
これは憂うつ感や活動性の低下などの症状が、起床時に最も強く現れ、時間とともに軽くなるという一日の右肩上がりのリズムパターンです。すなわち、朝(起床時)が最も低調で夜(寝る前)が最も良好という形をとります。
ただし、このパターンが出現しているかどうかの判定は多角的になされる必要があります。
たとえば、仕事がとても負担で嫌悪している場合、出勤前が一番憂うつで、職場に着き、時間が経つにつれ、嫌な仕事をしなければならない時間が減って来ますので、気分も上向き、仕事から解放された夜に一番気分が明るくなる、という右肩上がりの現象はごく普通に見られます。その場合、休日の状態をチェックします。仕事のない日でも右肩上がりのパターンがみとめられるなら、うつ病の日内変動が出現しているとみなせます。
一方、ベーシックなリズムは右肩上がりの場合でも、そのように見えないことがあります。うつ病はその重症度が中等度以上になると無理をしようと思っても無理ができませんが、軽症の場合、無理をしようと思ったら無理ができます。最も低調な心身状態である午前中に無理をして仕事をし、その疲れが午後から出て、午前よりも不調を感じ、夜には一日働いた疲れが出て疲労困憊し最も不調を感じる、という現象が見られることは少なくありません。
その場合もやはり休日に目を向けます。休日に無理をしなければならない用事もなく、ベーシックな右肩上がりのリズムパターンがみとめられれば、うつ病の日内変動が出現しているとみなせます。
ICD−10やDSM−Ⅳでうつ病と診断され、自律的な気分変動や軽躁状態がみとめられず、しかも日内変動が確認できたら、うつ病という診断は確定したと言っていいでしょう。
5.うつ病のリハビリ
うつ病のために自宅療養に至った際、会社の上司や労務担当の方が、「ゆっくり療養して完全によくなってから復帰しなさい」と指示する、という話をしばしば耳にします。
この言葉には、「完全によくなるまで焦らずに休養していいんだよ」という意味合いも含まれていれば、「完全によくなるまで復帰するな」という意味合いも含まれています。いずれにせよこの表現は、「自宅療養でうつ病は完全に(病気になる前の元気な状態にまで)回復する」という認識が前提となっています。
しかし、これは誤った認識です。うつ病は自宅療養中に100%回復することはなく、せいぜい70%止まりです。ここにはうつ病におけるリハビリの問題が潜んでいます。
いつの時点からリハビリを開始するかは症状の改善度をよく測った上でなければ決定できませんが、おおむね10分程度の散歩が無理なくできるようになった時点からリハビリが可能な段階に入った、とみなせるでしょう。
リハビリは身体活動と精神活動(頭脳活動)に分けて行うのが通常です。身体活動では、散歩、サイクリング、ジムを利用してのトレーニングなどを通してリハビリを進め、精神活動では、テレビ、読書、パソコン操作などを通してリハビリを進めます。
リワーク・プログラムという本格的なリハビリメニューを備えたクリニックや公的施設がありますが、それに参加できる程度にまで回復するためには自宅でのリハビリがやはり必要となってきます。
リハビリの要点は、病状の回復に合わせて適切な負荷をかける、という手法に尽きます。適切な負荷とは、軽すぎもせず重すぎもしない負荷のことです。軽すぎる負荷ではリハビリは進展せず、重すぎる負荷だと病状の悪化の危険性があります。軽すぎるか重すぎるかの判断が必要となってきますが、軽すぎる負荷とは活動をした後に疲れが少しも残らない負荷であり、重すぎる負荷とは活動をした翌日にも疲れが残るような負荷です。
このように、適切な負荷をかけて心身の活動性を増加させ、増加した活動性に合わせて負荷を重くする、という段階的な負荷増大の作業がリハビリなのです。薬物療法のみでリハビリが行われなければ、うつ病の改善は頭打ちとなってしまいます。リハビリはうつ病治療において必須の要件なのです。
ところが、難問が1つあります。それは職場に戻らない限り、仕事という負荷がかけられないことです。職場としては、元気に仕事をしていた状態にまで自宅療養中に回復しろ、という指示を出す。しかし、元気に仕事ができるようになるためには、仕事という負荷を段階的に増大させるというリハビリが必要となってきますが、自宅療養中には仕事がないのですから、職場のそのような指示に応えるとことは不可能なのです。そしてリハビリにおけるこの構造こそが、自宅療養中には病状が100%回復することはあり得ない理由でもあります。
それはリワーク・プログラムに参加しても乗り越えられない難点であり、唯一、試し出勤制度(職場復帰前に、職場復帰の判断等を目的として、本来の職場などに試験的に一定期間継続して出勤する制度)を導入している職場だけがこの難点を乗り越えることができますが、この制度は職場で仕事という負荷をかけるわけですので、職場で仕事という負荷をかけない限り残されたリハビリは進展しない、という理屈に変わりはありません。
6.うつ病薬物療法の新時代
うつ病治療薬の歴史として最もエポックメーキングな事態は、当然のことかもしれませんが、1950年代に初めての抗うつ薬イミプラミン(商品名;トフラニールなど)が発見されたことでしょう。
私見ですが、次にエポックメーキングなのはアリピプラゾール(商品名;エビリファイ)が2006年に登場したことではないでしょうか。アリピプラゾールは抗うつ薬ではなく非定型抗精神病薬で、神経伝達物質であるドーパミンの放出を調整する機能があります。その調整機能をドーパミン・システム・スタビライザーと称し、ドーパミンが不足しているならば補い、過剰ならば抑制する作用があると説明されています。
ドーパミンは快楽と関係している伝達物質と言われており、アリピプラゾールは、統合失調症においてドーパミン不足で引き起こされていると思われる感情表出の低下、無為、自閉などの陰性症状を改善させる、と説明されています。
無論、統合失調症とうつ病は異なる疾患ですが、ドーパミン不足で感情表出の低下や無為という不活発な状態が出現するのならば、ドーパミン不足に起因するうつ病が存在していても不思議ではないのではないか。そしてもしそのようなタイプのうつ病が存在するとしたら、これまでドーパミン不足を解消する薬がなかった(これまでの抗精神病薬はドーパミン放出を抑制する作用が中心と言われている)ために、どのような薬物療法的工夫によっても改善せず、難治性うつ病として扱われて来た可能性は否定できません。ドーパミン不足を解消する効果が大いに期待できるアリピプラゾールの出現は、ドーパミン不足に起因するうつ病を改善する画期的な薬の登場であり、エポックメーキングな事態と言えるのです。
実際、このような私見に基づく説明ではなく、精神薬理学の専門家の中には、うつ病はノルアドレナリン、セロトニン、ドーパミンが関与している、と説明し始めた方もいます。すなわち、うつ病を解明・治療する上で、この3つの神経伝達物質を基本的3軸として前面に打ち出す立場です。
この3軸を打ち出した視点は、画期的であるだけではなく、治療実践においても妥当性が高いと思われるのですが、つい最近、もう1軸が出現した可能性があります。それはラモトリギン(商品名;ラミクタール)の存在です。この薬は2002年に抗てんかん薬として登場しましたが、2011年7月から双極性障害にも適用となりました。
実際に使用したところ、気分変動に対して有効であり(バルプロ酸やリチウム剤も気分変動に対して用いられる薬ですが、バルプロ酸やリチウム剤が気分をやや低めに安定させるのに反し、ラモトリギンは気分をやや明るめに安定させる、という印象があります)、しかも、うつ病のさまざまな症状の改善もみとめられたのです
。
うつ病は「リズム性」の病である、という古典的な見方があります。「リズム性」とは抽象的な概念であり、その実体が脳のどの部位にあるかもわかっておりません。しかし、人間にはサーカディアン・リズムというものがあり、24時間単位で心身のリズムが整えられているという事実、うつ病に陥った時、それが脱同調してもっと長い時間のリズムが出現するという事実、さらにはうつ病に特異的と言われている先述の日内変動などは紛れもないリズム現象です。「リズム性」の変調こそがうつ病のベーシックな病変であると主張するのがこの立場です。
このような見方がある一方で、気分障害を双極性スペクトラムとして捉える見方があります。これは単極性うつ病(躁状態が出ないうつ病)などは存在せず、すべては双極性として捉えられ、単極性うつ病と称されるものは、躁的状態を見落としているか、いまだ躁的状態が出現していない段階のもの、と説明する立場です。この立場では、気分循環症や気分変調症もスペクトラムの一型として把握されます。躁的状態をどのように定義するのか、という重要な問題がありますが、双極的病状の移り変わりを広く気分の自律的変動として捉えるならば、この立場はリズム性の障害、という見方ともつながってきます。
気分障害とは気分の病的変動・リズム性の障害にほかならないと捉えることが可能であり、ラモトリギンがまさにここに作用し調整するのだとしたら、われわれはうつ病の治療、気分障害の治療において、決定的な一剤を手に入れたことになります。すなわちこの一剤の発見は、極めて本質的な軸の発見とみなすことができるかもしれないのです。
こうして、うつ病の治療ないしは気分障害の治療において、治療の軸がノルアドレナリン、セロトニンの2軸しかなかった時代から、新たな2軸が昨今立ち現れ、場合によっては主要な軸のほとんどが出そろった時代に突入した可能性があるのです。うつ病ないしは気分障害の薬物療法における新時代の幕開けと言えるかもしれません。
7.薬物選択の基本的方針
ファースト・チョイスという言い方がありますが、これは不思議な発想であり、いかなる症状に対しても或る薬をまっ先に使用することにより、他の薬にまさった効果を上げることができる、という夢物語のような話です。
うつ病と一口に言っても、多様な症状が様々な程度で現れているのが実態ですので、そのような症状構成に応じて薬物選択がなされるべきなのです。そこで問題となって来るのが、いかなる症状構成になっているのかを見分ける方法ですが、前項で述べた薬物療法主要4軸を活用するのが、有効でもあれば実践的でもあると思われます。
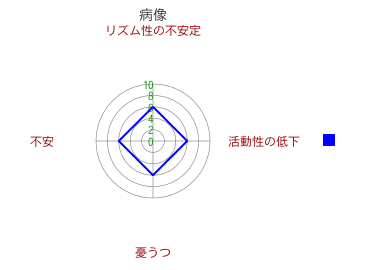
ノルアドレナリン、セロトニン、ドーパミン、リズム性の4軸が症状的に何に対応するのか、という点については、実証的論拠のない憶測的な述べ方しかできませんが、ノルアドレナリン⇒活動性、セロトニン⇒不安、ドーパミン⇒気分の明るさ(暗さ)、リズム性⇒リズム性の不安定(気分の不安定)、との関係が深いのではないでしょうか。
このような仮説的考えのもとに、活動性の低下、不安、憂うつ(気分の暗さ)、リズム性の不安定(気分の不安定)を症状把握の上での基本的4軸とし、症状構成をこの4軸から見て取ると、たとえば以下のようなレーダーチャート(「病像レーダーチャート」と呼ぶことにする)が作れます。
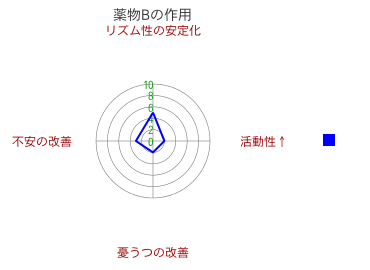
そして、或る抗うつ薬の作用を上述のノルアドレナリン、セロトニン、ドーパミン、リズム性の4軸に対応した、活動性の増加、不安の改善、憂うつ(気分)の改善、リズム性の安定化の4軸から評価するならば、たとえば下記のようなレーダーチャート(「薬物レーダーチャート」と呼ぶことにする)が描けます。

各抗うつ薬の作用形態をこのようなレーダーチャートで表しておき、「病像レーダーチャート」を覆い尽くすように何種類かの「薬物レーダーチャート」を重ねて行く。たとえば、「薬物Aのレーダーチャート」だけでは、「病像レーダーチャート」を覆い切れないので、さらに下の2種類の「薬物レーダーチャート」を重ねる。
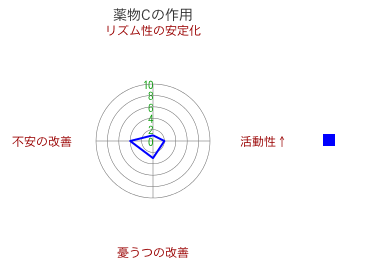
すると、3枚の薬物レーダーチャートを合成したものができあがりますが、それを「病像レーダーチャート」に書き込むと下図のようになります。この図で内側のレーダーチャートが先述している「病像レーダーチャート」で、外側のレーダーチャートが3種類の「薬物レーダーチャート」を合成した「総和薬物レーダーチャート」です。
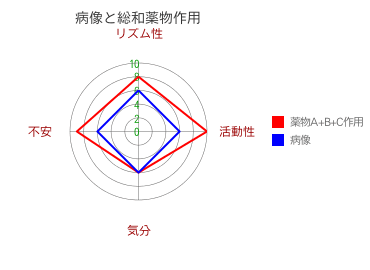
3種類の「薬物レーダーチャート」の合成によってはじめて「病像レーダーチャート」を覆いつくせました。すなわちこの時点で、薬物の4つの作用が、4つの症状すべてに関して改善できるだけの効果を得るに至ったと言えます。覆いつくせていない場合、「病状レーダーチャート」よりも内側に位置している軸の症状に関して、改善効果が不十分であることを意味します。
さて、ここで注意しなければならないのは、「病像レーダーチャート」を外側にはみ出した「総和薬物レーダーチャート」の部分です。一見、効果がより強く発揮されるので問題がないかのように思われるかもしれませんが、その場合、より強力な作用が発揮されることは少なく、過剰な薬物量による鎮静的影響が及ぶ危険性の方が高いのです。この鎮静的な影響によって、活動性が低下したり、気分状態が押さえられたりしますので、「病像レーダーチャート」を覆い尽くす大きな「総和薬物レーダーチャート」さえできれば適切な薬物選択が達成されたと言うことはできません。「病像レーダーチャート」を過不足なく覆う「総和薬物レーダーチャート」が最善なのです。
以上、活動性、不安、気分(憂うつ)、リズム性の4つの観点から薬物選択を考えてきました。そして、この4つを4軸とみなして、すなわち相互独立した4つの次元であるかのように述べてきました。確かに相互独立しているかもしれません。しかし、臨床実践において、活動性、不安、気分、リズム性を相互独立した4要素として、その強度を正確に把握するのは容易なことではないのです。
たとえば極端な例として、病状が一次的には不安しかなく、活動性・気分・リズム性は何ら問題がないとします。しかし、不安な状態の時に気分が明るくなることはまずありえず、多少なりとも暗くなるのが普通でしょう。つまり、二次的に気分の暗さが起こります。また、不安で気分が暗い時には一歩を踏みだす行動が起こせなくなるでしょう。この事態は必ずしも活動性の低下が起きたとは言えないでしょうが、行動が起こせないという意味で、自覚的・他覚的に活動性が低下しているとみなされるでしょう。さらには、不安から焦燥感が生じた場合、気分が不安定に動揺しますので、たとえそれが気分の自律的変動ではなくても、気分の不安定=リズム性の不安定が起きているとみなされてしまうかもしれません。
このように一次的な症状としては不安しかない病状でも、二次的に活動性・気分・リズム性にも問題が生じ、それが一次的に生じた症状とされてしまう可能性が多分にあるのです。
こうして、一次的な症状を見分けるのは正確な病状把握の上で重要なことではあるけれども、実際にはとても難しいことだと言えます。
